40 gadi - transplantoloģijas ēra Latvijā
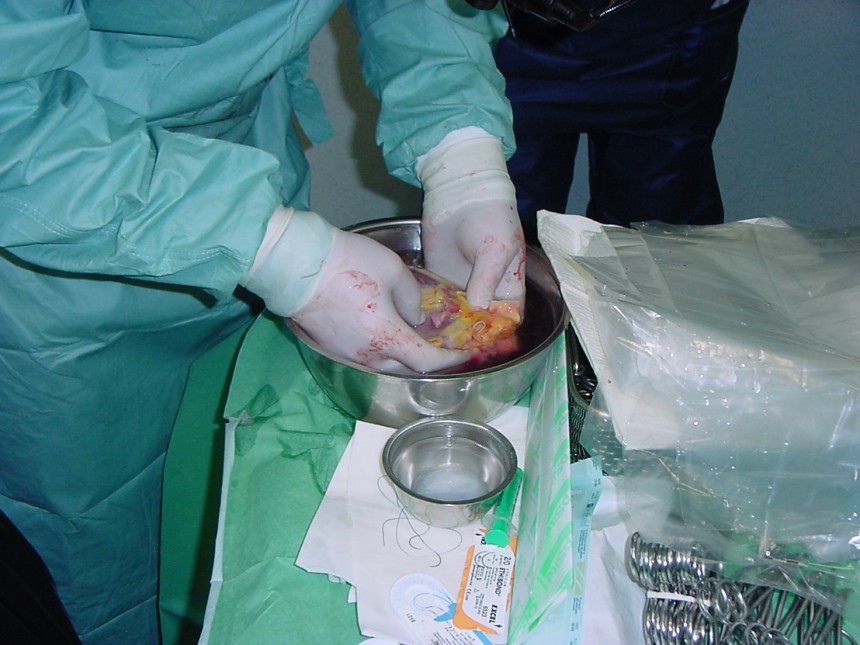
1973. gada 15. aprīlī aizsākās transplantoloģijas ēra Latvijā. Pirmo reizi tika veikta nieres pārstādīšanas operācija.
«C Богом!» – pirms 40 gadiem teica PSRS Veselības aizsardzības ministrs, dodot savu svētību un novēlot veiksmi Latvijas ārstiem, kuri gatavojās ļoti atbildīgam uzdevumam.
1973. gada 15. aprīlis. Profesors Josifs Jarmoļinskis, ārsti – Jānis Slaidiņš, Ruta Bērziņa, klīniskais ordinators Māris Bērziņš, ķirurģijas interni – Jānis Bicāns un Eduards Rožāns, Rīgas Medicīnas institūta pēdējā kursa studente Laima LūseSalaka, operāciju māsa Silvija Linnika un anesteziologu brigāde docenta Georga Andrejeva vadībā veic pēdējos sagatavošanās darbus operācijai. Tūlīt notiks nieres transplantācija, pirmo reizi Latvijā...
Pateicoties šiem cilvēkiem, kuri uzdrīkstējās, transplantoloģija ir sertificēta kā patstāvīga medicīnas specialitāte mūsu valstī. Vēl, kas ir ļoti būtiski, –– Latvija kārtējo reizi parādīja, ka spēj būt izcila ne tikai mākslā un zinātnē, bet arī leģendām apvītajā padomju medicīnā. Kā tas notika, stāsta Paula Stradiņa Klīniskās universitātes slimnīcas 2. nieru transplantācijas nodaļas vadītājs, ārsts Jānis Bicāns.
Jāpiebilst, ka šajā amatā viņš ir jau 37. gadu. Gluži apbrīnojams šķiet fakts, ka tolaik jaunajam dakterim šo posteni uzticēja teju vai pēc augstskolas beigšanas, kad nieru transplantācijā viņš bija nostrādājis tikai četrus gadus.
Jānis Bicāns: – Trauksme sākās jau 1973. gada februāra beigās, kad bieži pat nakšņojām slimnīcā, kopā ar recipientiem gaidīdami orgānu donorus. Nieru transplantācijas centra vadītājs toreiz bija maskavietis, medicīnas zinātņu doktors Josifs Jarmoļinskis, viens no pirmajiem, kurš Padomju Savienībā uzsāka nieres pārstādīšanu no miruša donora. 19. februāra vakarā no ārstu istabas viņš zvanīja PSRS veselības aizsardzības ministram Borisam Petrovskim (1965–1980) uz mājām un ziņoja, ka Rīgas brigāde ir gatava darbam. Ministrs teica: с Богом! – ar Dievpalīgu! Taču tikai 15. aprīlī miruša cilvēka nieri pārstādījām 37 gadus vecam vīrietim. Atceros, pulksten 11.30 sākām un piecos ar kapeikām beidzām. Transplantāciju veica pieredzējušais profesors Jarmoļinskis. Mēs ar kursabiedru Māri Bērziņu asistējām. Abi bijām t.s. pirmā gada dakteri. Varat iedomāties, kā jūtas jauns cilvēks, kuram uztic šādu uzdevumu! Šajā operācijā es turēju āķus. Turēju tik cītīgi, ka pēc tam pat nevarēju atliekt taisnus pirkstus. Diemžēl operācijas sekmes bija daļējas, atjaunojoties urīna izdalei, bioķīmiskie rādītāji nelabojās, jādomā, transplantāta funkcionālās pilnvērtības traucējumu dēļ. Tieši pēc divām dienām, 17. aprīlī, sekoja otrā transplantācija – no dzīva donora. Nieri savai 15 gadus vecajai meitai ziedoja tēvs. Šī operācija meitenei dāvāja vairākus pilnvērtīgas dzīves gadus. Vēl pēc dažām dienām notika trešā transplantācija. Smagā satiksmes negadījumā bojā gājuša puiša nieri pārstādīja sievietei (34), kura pēc tam dzīvoja vairākus gadus. Kad ieskatos savos vecajos pierakstos un ieraugu medikamentus, ko izmantojām, droši varu teikt: operētie pacienti būtu dzīvojuši krietni ilgāk, pat varbūt arī šodien, ja lietotu tās imūnsupresijas zāles*, kuras ir pieejamas mūsdienās. Toreiz trūka īsto medikamentu, lai orgāns iedzīvotos. Ārstiem vajadzēja domāt, kā apspēlēt atgrūšanas procesu, kā to pareizi izvērtēt. Nebija taču efektīvu diagnostikas paņēmienu – ne modernu biopsijas izmeklējumu, ne ultrasonogrāfijas aparātu, ne vajadzīgās literatūras. Vairāk bija jāpaļaujas uz cilvēciskajām maņām un vēl mazo pieredzi. Palpācija bija ļoti noderīga metode.
– Neveiksmes nebija saistītas ar ārstu neprasmi, bet gan ar piemērotu medikamentu un tehnoloģiju trūkumu.
– Protams. Tobrīd Latvijā transplantoloģija bija jauna lieta. Būtībā ļoti daudz laika pavadījām slimnīcā. Centra vadītājs bieži zvanīja mums, un bija jāinformē par pacientu stāvokli. Ja vajadzēja, Josifs Jarmoļinskis nekavējoties ieradās slimnīcā. Pamazām ieguvām pieredzi. Bijām jau veikuši 52 nieru pārstādīšanas. Manījām, ka profesors tik ļoti vairs neuztraucas un uzticas mums. Diemžēl 1976. gada maijā viņš atgriezās atpakaļ Maskavā. Par Transplantācijas centra vadītāju kļuva ķirurgs Rafails Rozentāls, kurš pārnāca pie mums no Rīgas Medicīnas institūta eksperimentālās ķirurģiskās laboratorijas. Savukārt par nieru transplantācijas nodaļas pirmo vadītāju nozīmēja Māri Bērziņu (1949–1976). Tobrīd šķita, ka tieši viņš ir visvairāk sagatavots darbam, jo bija operējis pacientu, bet Jarmoļinskis asistēja. Diemžēl 1. jūlijā Māris gāja bojā autoavārijā... Tad mani un Rafailu Rozentālu uz divarpus mēnešiem nosūtīja stažēties Maskavā pie profesora Valērija Šumakova, kurš tolaik Padomju Savienībā bija viens no vadošajiem speciālistiem transplantoloģijas nozarē. Piedalījāmies visās iespējamajās operācijās un guvām labas tehniskās iemaņas. Protams, klīnisko pieredzi iemantojām tikai paši savā praksē. Jāpiebilst, ka tolaik Rafails Rozentāls mums atrada iespējas tikt pie speciālās ārzemju medicīniskās literatūras. Viņš uzskatīja, ka visiem ir cītīgi jāizglītojas. Lauzījāmies angļu valodā, bet lasījām. Par uzzināto gatavojām referātus un informējām pārējos
– Gadās, ka tagad donoru orgānus atdodat uz citām valstīm? Vai notiek savstarpēja izpalīdzēšana?
– Baltijas transplantologi pietiekami labi pazīst cits citu. Ja vajag kaut ko steidzīgi, tad zvanām, piemēram, uz Igauniju Aleksim, vai Aleksis zvana mums: sak, Jāni (vai Sergej), nu tā vajag, tā vajag... Palīdziet! Protams, ja ir šāda iespēja, izlīdzam noteikti. Cik vien iespējams, tā notiek, taču parasti neviens otram neatdos to, kas pašam ļoti vajadzīgs. Uzsveru – mēs aizdodam viņiem, viņi – mums.
– Cik ilgi izņemts orgāns ir derīgs?
– Nierē jāatjauno asinsrite apmēram diennakts laikā, jo nevienā Baltijas valstī nav aparatūras, kas ļautu to glabāt ilgāk. Par nieri nav jāuztraucas tik stipri kā par sirdi vai aknām. Tā ir attīrīta, atskalota no asinīm, atdzesēta līdz kūstoša ledus temperatūrai (plus 4–6 grādi), ievietota speciālā, konservējošā šķidrumā, transportēšanai paredzētā, sterilā konteinerā. Pirms gatavojamies slimnieku likt uz operāciju galda, ņemam donora nieri ārā un sākas t.s. brīvā galda ķirurģija. Niere atkal tiek ļoti rūpīgi apsekota – attīrīta, asinsvadi, urīnvadi sagatavoti anastomozēšanai, un tikai tāds orgāns nonāk pacienta ķermenī.
– Orgānu pārstādīšana no dzīviem cilvēkiem notiek sekmīgāk, vai ne?
– Bez šaubām! Par miruša cilvēka orgāna funkcijas vidējo ilgumu uzskata 10 gadus, dzīva – vismaz 20. Mirstot cilvēka organisms aiziet bojā pakāpeniski un orgāni noteikti cieš šajā procesā. Atjaunojot asinsriti, tie atkal atgūst funkcijas spējas. Pārī donors – recipients praktiski nekad nav ģimeniskās saderības, tie ir kopā, tikai pamatojoties uz izmeklējumiem. Dzīva cilvēka orgāns var nebūt radniecīgs, tomēr tas tiek piemeklēts, nebaidoties no pulksteņa skrējiena, izvēloties labāko variantu. Lielākoties transplantācija notiek ģimenes locekļu starpā, blakus paaudžu ietvaros.
– Kas drīkst pieņemt lēmumu par miruša cilvēka orgānu izņemšanu – ārstējošais ārsts, reanimatologs?
– Ārstējošais ārsts konstatē nāvi, bet lēmumu par izņemšanu pieņem tikai sertificēts transplantologs.
– Kā viņš uzzina par potenciālo donoru? Kolēģi ir ieinteresēti ziņot?
– Ir skaidri zināms, par kādām situācijām jāinformē transplantācijas koordinācijas dienests vai ārsts Sergejs Truškovs (BaltTransplant Latvijas nodaļas vadītājs). Mūsu speciālistiem jāizvērtē situācija un jāizlemj tālākās darbības taktika. Viens gan ir skaidrs: transplantologs nedrīkst iejaukties ārstēšanas un arī nāves konstatācijas procesā! Viņš nedrīkst tur maisīties apkārt. Tikai tad, kad nāves fakts ir apstiprināts, drīkst parādīties transplantologs. Tad ir laiks viņa darbībai.
– Vai jūs prasāt atļauju tuviniekiem?
– Latvijas likumdošana saka, ka katrs cilvēks savā dzīves laikā var izdarīt atzīmi Latvijas Iedzīvotāju reģistrā (IeR), ka aizliedz vai atļauj izmantot savus orgānus pārstādīšanai.
– Šādu ierakstu nav daudz.
– Nav. Tātad cilvēki īpaši nesatraucas par to, kas notiks ar viņa ķermeni pēc nāves. Uzzinot potenciālā donora uzvārdu un personas kodu, ieejam IeR un pārbaudām, vai ir kāda atzīme. Tas ir jādara obligāti. Ja neizdodas identificēt konkrētā cilvēka personību, skaidrs, ka nekādā gadījumā tam nepieskarsimies, jo nezinām viņa gribu. Iedomājieties – nepareizas garumzīmes dēļ esam kļūdījušies ar uzvārdu un pat zaudējuši donoru! Ja to pārkāpj – krimināllieta! Piederīgajiem vēl ir tiesības rakstīt ārstniecības iestādei iesniegumu, ka aizgājējs nav noformējis savu nostāju reģistrā, taču ir zināms, ka viņš bijis kategoriski pret savu orgānu izmantošanu transplantācijai. Mēs to respektējam. Iedomājieties, situāciju: rajona slimnīca... Pēkšņi ierodas pieci sveši cilvēki baltos halātos, līdzi nesot kaut kādas instrumentu kastes un konteinerus, intensīvi darbojas reanimācijā. Kaut kas nav labi. Piederīgie to redz un zina, ka tobrīd tur iet bojā viņu tuvinieks... Vienā mirklī var izplatīties ļoti neprecīza informācija, tenkas. Tāpēc, ja vien pastāv iespēja, mēs vienmēr runājam ar tuviniekiem.
– Cilvēki ir šausmīgi aizspriedumaini. Vai tur vainīga nav arī baznīca?
– Nē, baznīca atbalsta orgānu ziedošanu. Vienīgi japāņu sintoisti nav par, jo viņi uzskata, ka cilvēka gars un miesa arī pēc nāves ir nešķirami. Visas pārējās reliģijas transplantāciju atbalsta kā ļoti vēlamu iespēju cilvēka apzinīgās dzīves pagarināšanā.
– Jūs parasti saņemat tuvinieku atsaucību?
– Pirmajā mirklī tuvinieki var kategoriski atteikt. Neviens negrib ticēt nelaimei. Nu, kā tas var būt?! Vēl vakar cilvēks bija dzīvs un staigāja, bet šodien jau kāds grib steigšus izņemt viņa orgānus! Ja vien iespējams, ārsti sarunājas, cenšoties visu izskaidrot, stāstot par iespēju glābt vairāku cilvēku dzīvības. Ja pāri donors – recipients nevieno radniecība, tiem jāpaliek anonīmiem. Pats personīgi daudzkārtīgi esmu piedalījies sarunās, kad mammas saka: dēls bija labs, gribēja palīdzēt cilvēkiem. Arī pašlaik viņš to grib. Reiz kāda meitene, glābjoties no puišu uzmākšanās, izlēca pa logu un gāja bojā. Viņa mācījās medicīnas skolas pirmajā kursā. Vecāki teica: mana meita izvēlējās medicīnu, tāpēc esmu pārliecināts, ka viņa noteikti piekristu ziedot savus orgānus, lai kāds cits varētu dzīvot.
Bieži saka, ka latvieši esot neatsaucīga tauta. Ziniet, ja kāds to apgalvo, tad varu teikt, ka viņš nepazīst latviešus un īpaši nelaimes situācijā. Esmu runājis ar simtiem cilvēku un pilnīgi droši varu teikt: latvieši (arī citu tautību cilvēki) ir ļoti pretimnākoši, sirsnīgi un līdzjūtīgi. Ir tikai jāprot atrast pareizos vārdus.
– Zināms, ka bojāta orgāna funkciju iespējams aizstāt ar mākslīgu mehānismu vai tehnoloģiju.
– Ja slimniekam ir nieru mazspēja, viņa dzīvības uzturēšanai parasti izmanto aizstājterapijas metodi. Tas nozīmē, ka hemodialīze ir nepieciešama trīsreiz nedēļā. Regulāri. Fakts ir tāds, ka mākslīgā niere ir vismaz trīsreiz dārgāka nekā orgāna pārstādīšana.** Briti rēķina, ka gads, ko cilvēks nodzīvo ar transplantētu nieri, ietaupa valstij 24 000 mārciņu. Jā, pirmajā mirklī transplantācija it kā šķiet dārgāka – gan operācijas izmaksas, gan pirmā gada medikamenti. Tiesa, imūnsupresijas zāles ir jālieto visu mūžu, un tās atmaksā valsts. Toties cilvēki var dzīvot kvalitatīvi. Daudzi atgūst darbspējas. Kāda mana paciente ar pārstādītu nieri dzīvoja 32 gadus. Sieviete visu šo laiku strādāja pastā un svētkos savam krusttēvam – dakterim Bicānam sūtīja apsveikumu kartītes. Tas bija tik patīkami...
– Kādus orgānus Latvijā iespējams pārstādīt ar mūsdienu zināšanām, tehnoloģijām un medikamentiem?
– Nieres, sirdi – tās ir vienkāršākās transplantācijas. Valsts finansē tikai nieres. Teorētiski varētu pārstādīt arī plaušas, bet šajā virzienā nav praktizēts. Ir pārstādītas aknas un aizkuņģa dziedzeris, taču valsts intereses par to nav.
– Lai gan pasaulē ik gadu veic ap 21 000 aknu transplantāciju, salīdzinot ar citām val stīm, Latvija atpaliek. Kur ir problēma? Latvijas ārstiem nav tehniskās pieredzes?
– Šīs ir vienas no tehniski vissmagākajām operācijām – liels asinsvadu daudzums, sarežģītas pieejas vietas... Turklāt pancreas ir ārkārtīgi trausls orgāns. Taču citviet pasaulē aizkuņģa dziedzeri un aknas sekmīgi pārstāda. Spriežam arī par to, ka mūsu brigāde varētu pārstādīt tievās zarnas, kaut arī šis ir ļoti, ļoti sarežģīts transplantācijas veids. Ziniet, nesen Neatkarīgajā izlasīju komentāru, kurā citēts Pjēra un Marijas Kirī dēla, franču fiziķa, Nobela prēmijas laureāta Frederika Žolio Kirī teiktais: «Sabiedrība, kura neatbalsta savu zinātni, pārvēršas kolonijā.» Velkot paralēles un nedaudz pārfrāzējot šo sentenci, es kā ārsts teiktu: valsts, kura neatbalsta savu medicīnu, īpaši tās komplicētās, novatoriskās jomas (tajā skaitā orgānu transplantāciju), ir lemta atpalicībai.
***
TRANSPLANTOLOĢIJA
n Seni apokrifi vēsta, ka orgānu pārstādīšana veikta jau 3. gs. p.m.ē. Miruša donora kāju dzīvam cilvēkam esot pārstādījuši divi tā laika svētie Kosma un Damians.
n Var pārstādīt sirdi, sirds
vārstuļus, nieres, daļu kuņģa, aknas, aizkuņģa dziedzeri,
zarnas, acs radzeni, kaulus, cīpslas, muskuļus, ādu.
Pagaidām nevar pārstādīt cilvēka smadzenes.
Donororgānu derīguma limits kopš izņemšanas: sirdij – ne vairāk kā 4 stundas, aknām – 18, nierēm – 24 stundas.
Pirmo nieri sekmīgi transplantēja 1954. gadā Bostonā ASV ķirurgs Džozefs Murejs. Orgānu ziedoja Ronalds Heriks (23) savam dvīņubrālim, kurš sirga ar hronisku nefrītu. Ričards nodzīvoja vēl 8 gadus.
Pirmā sekmīgā nieres transplantācija PSRS – 1965. gada 15. aprīlī.
Pirmo sirdi no avārijā mirušas melnās sievietes baltajam vīrietim transplantēja Kristians Bernards 1967. gadā Dienvidāfrikā. Pacients nodzīvoja 18 dienas, mira ar pneimoniju.
Pirmā sekmīgā aknu pārstādīšana – 1967. gadā ASV. Kopš 1998. gada veic daļēju aknas pārstādīšanu no dzīva donora.
Pirmā sekmīgā aizkuņģa dziedzera transplantācija – 1978. gadā ASV.
Ciklosporīna A radīšana ļāva turpināt 1963. gadā pirmoreiz realizēto plaušu pārstādīšanu.
2005. gadā Francijā veic daļēju sejas pārstādīšanu, 2006. gadā Ķīnā pārstāda peni.
1968. gadā Hārvarda universitātes medicīnas skolā pirmoreiz precīzi definē kritērijus jēdzienam smadzeņu nāve. Tas ļauj veidot transplantācijas procesa juridisko bāzi.
Latvijā
Latvijas Transplantācijas centrs (LTC) tika izveidots 1974. gada augustā, apvienojot P. Stradiņa slimnīcas operatīvās nefroloģijas nodaļu ar hemodialīzes laboratoriju.
Transplantācijas nozari palīdzēja veidot Maskavas profesors, speciāli šim nolūkam uz Rīgu atsūtītais medicīnas zinātņu doktors Jarmoļinskis.
Kopš 1976. gada LTC vada akadēmiķis Rafails Rozentāls.
LTC ir vienīgā medicīnas iestāde, kurai atļauts pieņemt lēmumus par donororgānu ieguvi un to veikt, izmantot orgānu konservāciju.
Kopš 1992. gada decembra Latvijā orgānu eksplantācija pārstādīšanai ir reglamentēta ar likumu Par miruša cilvēka ķermeņa aizsardzību un cilvēka audu un orgānu izmantošanu medicīnā.
LTC tiek veiktas ap 30 transplantācijas uz 1 miljonu iedzīvotāju (vairāk par vidējiem rādītājiem ES). Daudzās valstīs pacientam donora niere jāgaida pieci seši gadi, Latvijā – mazāk nekā gadu.
Sirds pārstādīšana izmaksā aptuveni 22 500, aknu – gandrīz 34 000 latu.
Kopš 1973. gada 15. aprīļa līdz 2012. gada beigām pavisam veiktas 1652 nieres transplantācijas (24 no tām, izmantojot dzīva donora nieri).
Latvijā pirmo sirds transplantāciju veic 2002. gada 10. aprīlī profesora Romana Lāča vadībā.
2012. gada 3. oktobrī Latvijā veikta pirmā nieres transplantācija nesaderīgām asinsgrupām.
2008. gada 19. decembrī Jāņa Bicāna vadībā transplantēts aizkuņģa dziedzeris vienlaikus ar nieri.
P.S. Sarunas nobeigumā ārsts Bicāns paņem vienu no zilajām rūtiņu kladēm, kas sakrautas kaudzītē uz rakstāmgalda, kurš niecīgajā kabinetā izskatās vareni prāvs. Šīs zilās klades visi dēvē par
Bicāna zilo kompīti. Tajā sīki smalki atzīmēti dati par veiktajām operācijām un pacientiem, sākot no pirmās līdz pat šai dienai. Viņš šķirsta sagrafētās klades, brauc ar pirkstu pa malējo aili, kurā atzīmē letālu rezultātu, un apmierināts nosaka: re, gandrīz tukša... Lai ar Dievpalīgu tā arī paliktu, dakter!
* Imūnsupresijas medikamenti neļauj imūnsistēmai atgrūst jauno nieri.
** Hemodialīzes izmaksas vienam pacientam (trīs gados) – 33 264 lati, peritonālās dialīzes izmaksas – 36 875 lati. Nieru pārstādīšana – nedaudz vairāk par 22 000 latu.
